«Если перестанем оперировать — умрут дети»
Её появления на свет родители ждали 10 лет. Беременность у Натальи протекала хорошо, но так сложилось, что Маша родилась раньше срока и весила меньше полутора килограммов. В роддоме выяснилось: у девочки — врождённый порок сердца. За первые пять месяцев жизни она перенесла три сложных операции. Харьковские кардиохирурги ежегодно оперируют до 200 таких пациентов, как Маша. Но сейчас ситуация критическая: дорогостоящие расходники для операций заканчиваются.
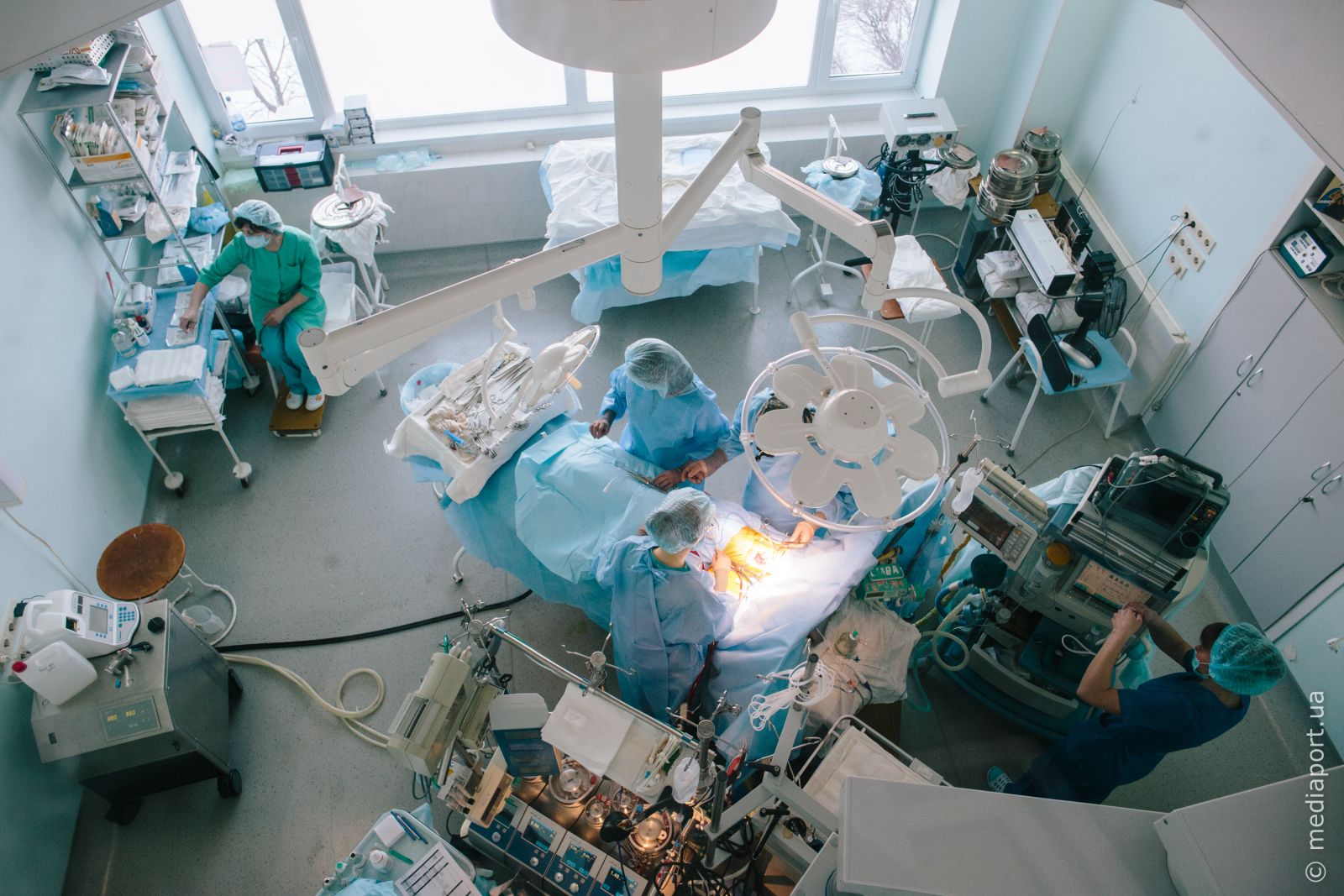
Маша
— Мы ребёнка хотели 10 лет. Подошли к этому вопросу с мужем очень серьёзно: готовились, вели здоровый образ жизни, придерживались правильного питания. Когда узнали, что ждём ребёнка, были очень счастливы. По поводу УЗИ, скринингов и других анализов врачи говорили: всё идеально. Во время беременности сердечко нашей крохи рассматривали 100 раз вдоль и поперёк, — вспоминает мать девочки, харьковчанка Наталья Лысенко.

Кесарево сечение Наталье сделали экстренно. Маша появилась на свет раньше положенного срока на 32-й неделе. После родов врачи долго не несли ребёнка маме. О том, что у их дочери диагноз «врождённый порок сердца», родители узнали на следующий день. Маше становилось хуже. Врачи вынуждены были подключить новорождённую к аппарату искусственной вентиляции лёгких.
— Через три недели нас вызвала директор областного перинатального центра и говорит: «Соберитесь, нужно срочно делать операцию на сердце, потому что дальше ребёнок жить не будет». У нас был шок, — рассказывает мама девочки. — Ольга Бучнева (заведующая отделением кардиохирургии Института общей и неотложной хирургии — ред.) приехала в перинатальный центр со своей командой и прооперировала нашу дочку. Маша тогда весила 1,5 кг. Первую операцию сделали очень быстро. Уже к вечеру Машка пришла в себя, потребовала кушать. Она была малюсенькая, но постоянно сучила ножками и ручками, как будто дралась или куда-то бежала. Такой живчик.

Родители консультировались с врачами из Киева, Германии и Израиля, но понимали: вряд ли смогут довезти дочку на ИВЛ даже до столицы. О загранице и речи быть не могло. Взвесив все «за» и «против», доверились харьковским кардиохирургам.
— Во время второй операции Ольга Владимировна вскрыла грудную клетку и обнаружила дополнительный порок сердца — аортолегочное окно. Ни УЗИ, ни другие обследования этот дефект не показывали. 70% крови, которая не должна была попадать в лёгкие, проникала туда именно через это отверстие, — говорит Наталья. — Самой сложной была последняя операция. На этот раз врачи подлатали и скорректировали всё, что нужно. Теперь сердечко у доченьки как у всех.
Маша пока ещё в реанимации. Как только девочка поправится, её наконец-то выпишут домой. «Когда я нахожусь рядом, она агукает. Это такое счастье, — улыбается мама. — К сожалению, с подобными проблемами могут столкнуться многие родители».
Глеб
— Это мой второй ребёнок. Беременность протекала на ура. Делала УЗИ, нам говорили, что всё в порядке. Рожала дома, в Красном Лимане. Кесарево. Второе, плановое, 39-неделя. Всё идеально. Сам закричал, а потом не несут и не несут, — еле сдерживает слёзы мама мальчика Екатерина Безуглая. — Он был серо-белого цвета. Это зрелище не для слабонервных, а тем более не для материнских глаз, поверьте. Может ребёнок жить, если у него только полсердца? Без операции у Глеба не было бы шанса на жизнь.
Местные врачи сразу заподозрили, что у ребёнка проблемы с сердцем. Сделали рентген, связались с Харьковом. Через интернет отправили коллегам из отделения кардиохирургии снимки и документы. Посовещались, приняли решение о транспортировке новорождённого. На вертолёте ребёнка доставили из Красного Лимана Донецкой области в Харьков.
— Глеб родился 29 ноября, а 1 декабря его уже прооперировали. Диагноз, который озвучили врачи, привёл нас в ужас — атрезия трёхстворчатого клапана. Если говорить просто, у ребёнка в сердце нет правого желудочка, а только левый, — рассказывает Катя. — Во время первой коррекции Глебушка был в Харькове с бабушкой, потому что я приходила в себя после кесарева. Когда они вернулись домой, я увидела, что Глеб уже не синий, а естественного цвета, нормально дышит и, главное, живёт — этого не передать словами. Это безумное счастье.
Вторую операцию планировали провести в 4 месяца, после того как мальчик немного наберёт вес. В феврале Глеб заболел бронхитом. Малыша вместе с мамой вначале госпитализировали в больницу в Славянске, но через какое-то время снова отправили в Харьков.
— Когда приехали, у Глеба сатурация (насыщение крови кислородом), как и в первый раз, была 30-40%. Бегом подхватили и 20 февраля сделали полосную операцию, чтобы спасти. Глебушка хоть и в реанимации сейчас, но ему уже сняли дренажи, он кушает, — перечисляет Екатерина. — Факторов, которые могли отразиться на здоровье Глеба, много — экология, питание, стрессы… Откуда эта патология, никто не даст однозначного ответа. И у нас с мужем, и у старшего сына Саши, которому 5 лет, с сердцем всё в порядке.
Катя вместе с сыном мечтает поскорее вернуться домой. Лет в шесть мальчику необходимо будет сделать ещё одну коррекцию.

— Денег, чтобы оплатить операцию на сердце, у нас не было. Перед этим заплатили за кесарево, купили коляску, конверт… Здесь же с меня ни копейки не взяли. Покупала только еду, памперсы, болеутоляющие и жаропонижающие лекарства, — говорит женщина. — Да, больно переносить эти операции, смотреть на шрамы, трубочки… Но шанс на жизнь должен быть у каждого. Нам очень повезло.
— Вот только на наших малышах в отделении закончились оксигенаторы для новорождённых, — добавляет Наташа.
Отделение кардиохирургии
Ежегодно кардиохирурги Института общей и неотложной хирургии им. В. Зайцева НАМН Украины оперируют 150-200 детей с пороками сердца, в том числе и малышей из Донецкой и Луганской областей. Оксигенаторы (газообменные одноразовые устройства, предназначенные для насыщения крови кислородом и удаления из неё углекислоты) — основная расходная часть для операций.
— Это устройство, которое в тот момент, когда мы останавливаем сердце и лёгкие ребёнка, работает за сердце и лёгкие. На сейчас осталось два детских оксигенатора для новорожденных — и всё. Это израсходуется буквально в течение недели-двух, — поясняет заведующая отделением кардиохирургии Ольга Бучнева. — Нам обещают оксигенаторы, получение их через облздрав, но, во-первых, их пока нет. Во-вторых, это не раньше чем через месяц, то есть месяц мы никого не сможем оперировать. Все дети, которые родятся с критическими врождёнными пороками, не смогут получить помощь.

До конца года, по словам Бучневой, 40 оксигенаторов не хватит. Потребность — в два раза больше. Ведь ежегодно в институте выполняется около двух сотен детских кардиоопераций, из которых 70-80 — ургентные. К тому же, количество детей немного увеличилось за счёт детей из Луганской и Донецкой областей.
Ещё один важный вопрос: на какой именно вес рассчитаны оксигенаторы. Самые распространённые для детей — от 3 до 10 кг. Покупка такого устройства многим родителям не по карману — они производятся в Италии, США, Германии и стоят от 15 до 20 тысяч гривен.
— Цена зависит от наполнения. Чем оксигенатор дороже, тем лучше. Тендерные закупки, которые производятся, не всегда соответствуют тому, что мы просим. К примеру, может прийти 20 штук на вес свыше 35 кг. А случаи, когда к нам попадают подростки, очень редки, — говорит Бучнева. — За последние два года от МОЗа нам пришло около 27 оксигенаторов на областную детскую больницу, и всё, остальное — это благотворительность. Два года мы справлялись, но всегда есть критическая точка. Вот мы её достигли. Мы оказались в шаге от пропасти. Нам нужны не только оксигенаторы, но и современное оборудование — аппараты ИВЛ, система приточно-вытяжной вентиляции в операционной.
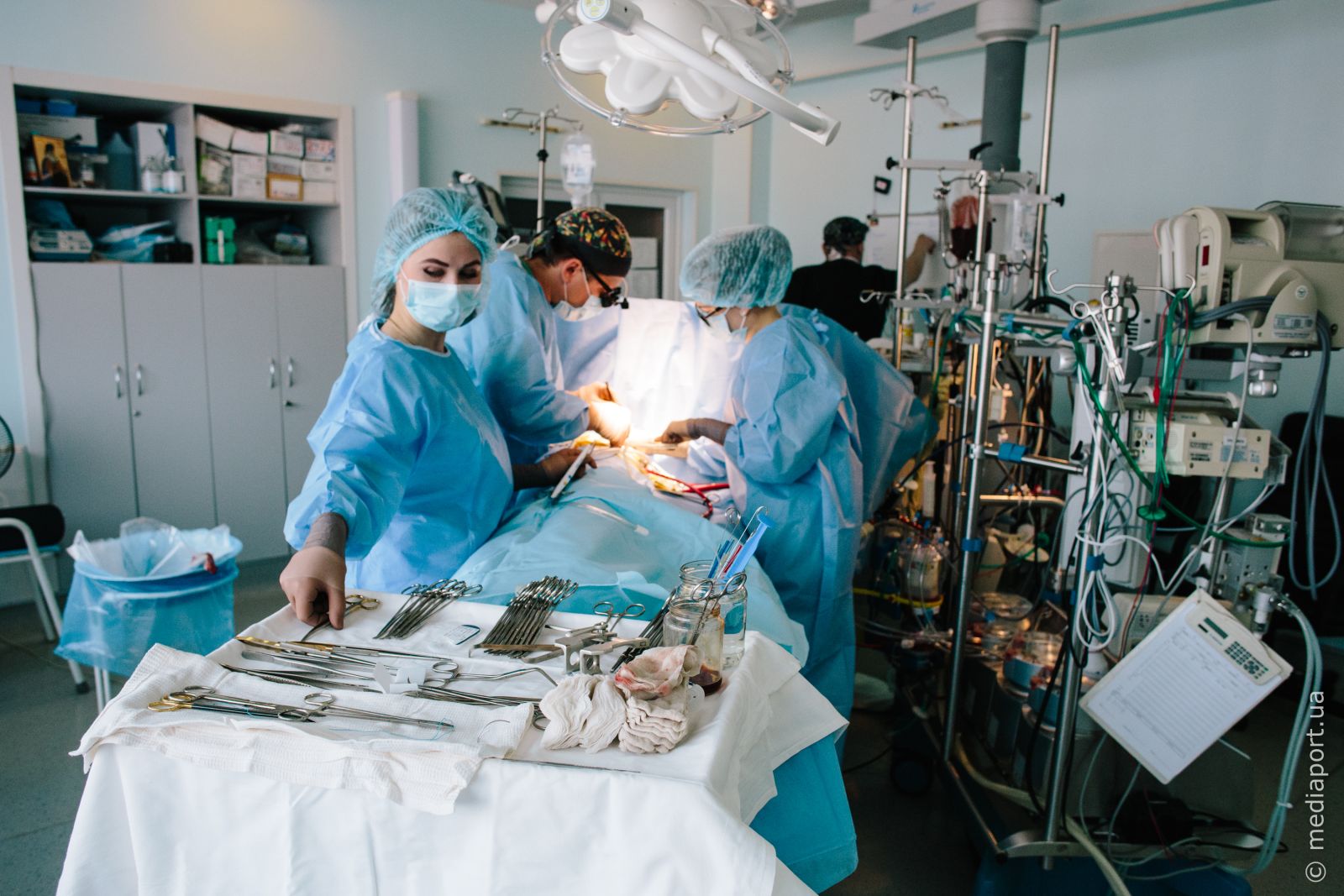
В команде отделения кардиохирургии работают 15 специалистов. Они оперируют не только в институте, но и выезжают в перинатальные центры. Сейчас харьковские кардиохирурги выполняют все виды операций на сердце как у детей, так и у взрослых. Многому их научили американские коллеги, которые приезжают в Харьков с 2010 года, и коллеги из Израиля, Шотландии, куда на стажировку ездили харьковские врачи.
— Закрываем все пороки сердца у детей, включая гипоплазию левых отделов. Есть у нас пациент, которому мы сделали все три этапа операции. Это достижение в Украине. Такой пациент есть в институте Амосова в Киеве и у нас. Минимальный вес ребёнка, которого оперировали, — 600 грамм, а с проведением ЭКА — искусственного кровообращения, когда отключается сердце — 1,4 кг, — рассказывает Ольга Бучнева. — У нас на три недели вперёд расписан план. Когда поступают ургентные пациенты, мы сдвигаем график операций. Если сейчас остановимся и перестанем оперировать, первое, что случится, — это умрут дети. За год человек 40 не доедет до Киева. К тому же, когда деньги наконец пойдут за пациентом, мы не сможем безболезненно восстановиться. Снова откатимся в 2010-й, и придётся начинать всё с начала.
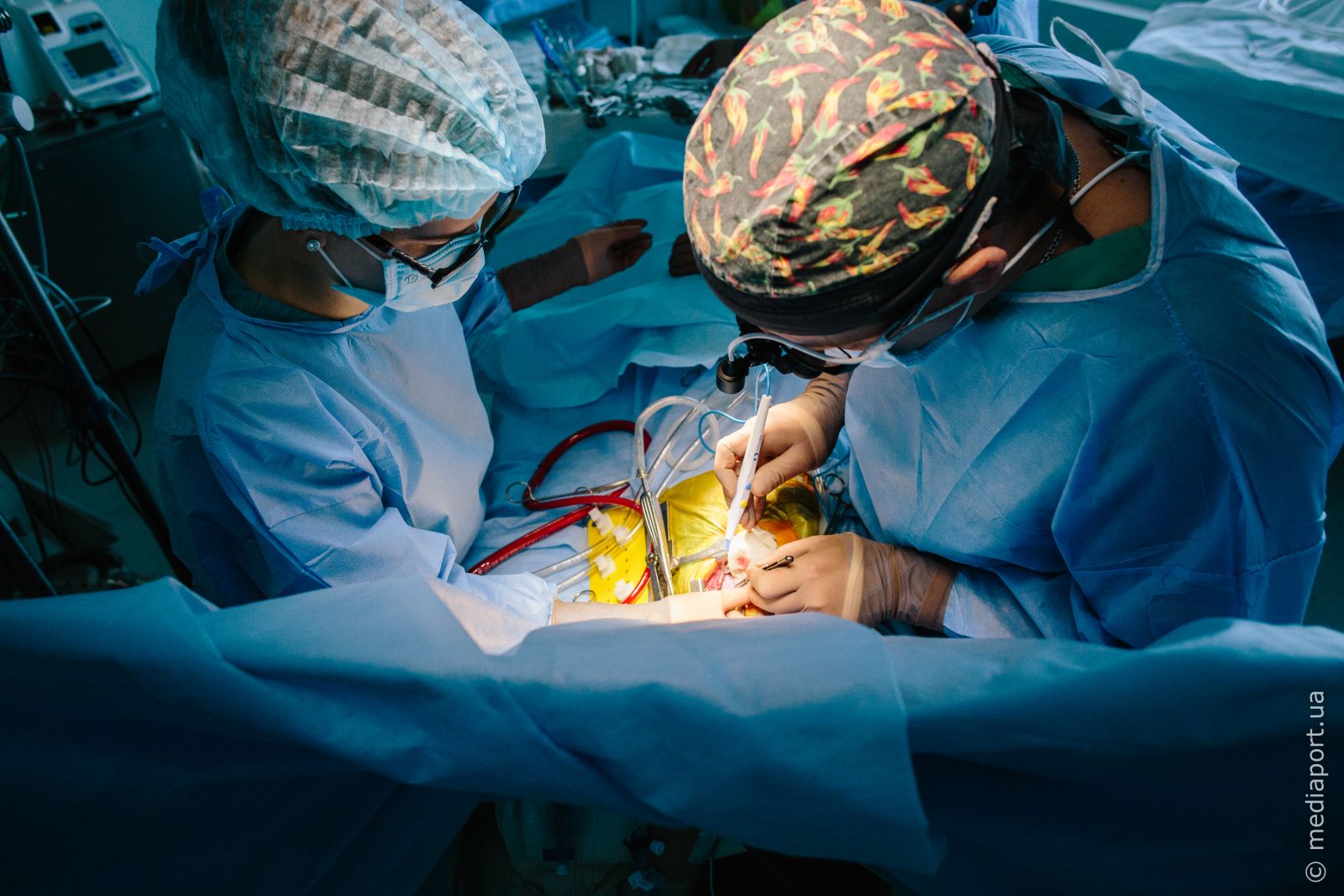
Официально
Проблемы с финансированием у Института общей и неотложной хирургии им. В.Т. Зайцева, который относится к Академии наук и находится напрямую в подчинении у Кабинета министров, существуют уже не первый год, объясняют в Харьковской облгосадминистрации. По госпрограмме медучреждение финансируется примерно на треть от потребностей. Недавно получили 40 оксигенаторов.
«Это по 2016 году к нам доехали, скажем так, остатки», — прокомментировал «МедиаПорту» замглавы Харьковской облгосадминистрации Михаил Черняк.
И хотя в обладминистрации утверждают, что проблема с обеспечением расходниками пациентов решена, в самом медучреждении устройства ещё не получили.
— Финансирование этого вопроса у нас заложено через областную программу «Здоровье Слобожанщины». Речь идёт о сумме 400 тысяч гривен. Необходимые изменения в областной бюджет внесли на сессии облсовета 1 марта, теперь фактически состоится процедура закупки оксигенаторов и расходников. Затем всё будет передано в институт через областную клиническую больницу под каждого ребёнка, — сообщил Черняк.
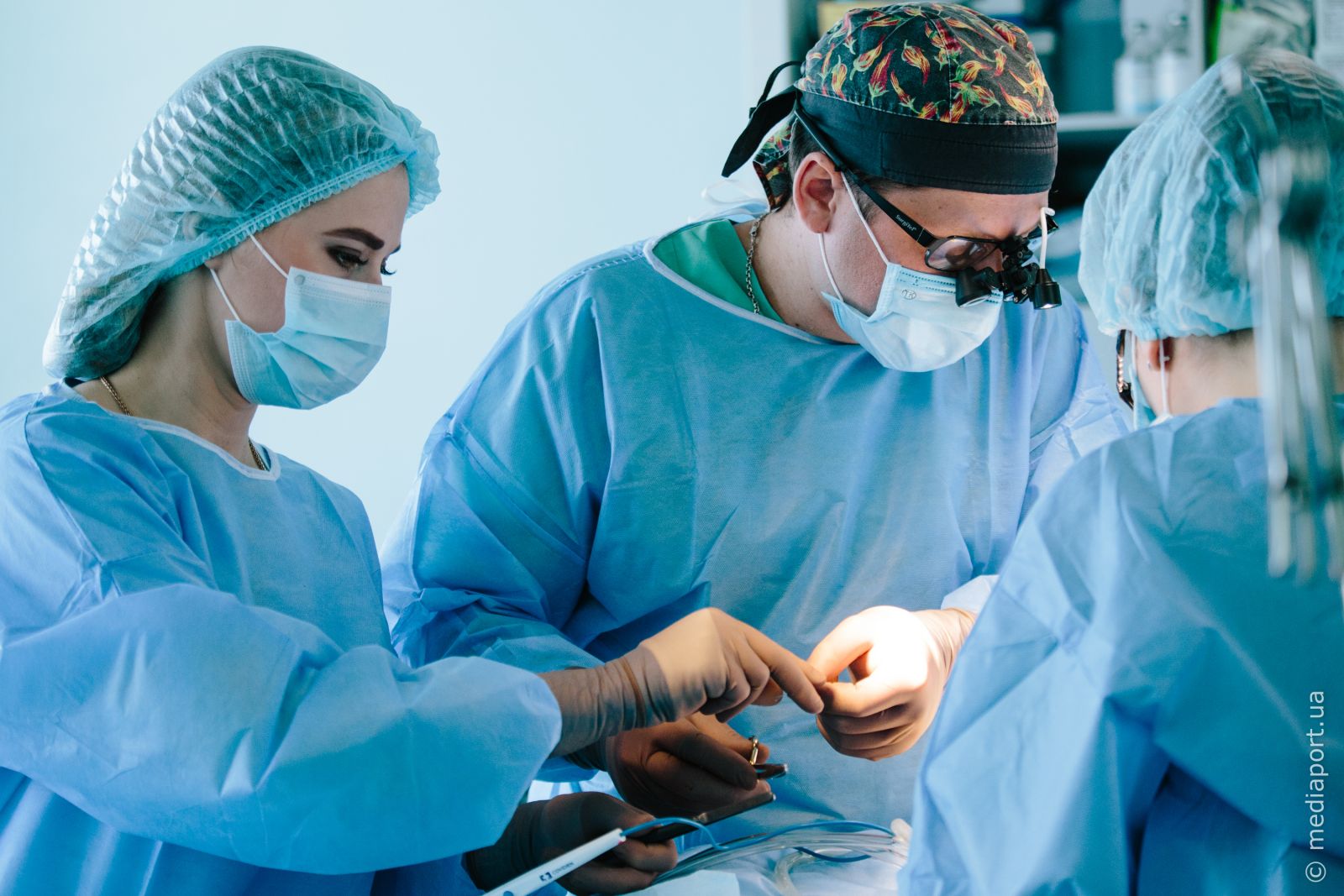
Ежегодно в Харьковской области рождаются до 200 детей с врождёнными пороками сердца и сосудов, требующих оперативного лечения. 70% из них нуждаются в операции в первые часы жизни. Всех пациентов с патологией сердечно-сосудистой системы вносят в специальный региональный реестр.
— На 1 января 2018 года в Харьковской области — около 23 тысяч детей с заболеваниями сердечно-сосудистой системы, из которых 6,6 тысячи имеют врожденные пороки сердца, — уточнили в ОГА. — На учёте состоит 2,7 тысячи детей, которым уже провели оперативное лечение, другие дети не нуждаются в проведении вмешательств.
На весь регион в отделении кардиохирургии 30 коек в стационаре и 9 — в реанимации. Свободных мест нет. Кардиохирурги придерживаются международных стандартов, стараются оперировать детей с пороками сердца до двух лет, учитывая не только физическое состояние ребёнка, но и психоэмоциональное.
— У нас в области в детской кардиохирургии очень хорошо отлажена система взаимодействия между медучреждениями. Ребёнок ещё не родился, а мне уже звонят накануне и предупреждают: может появиться пациент, которому понадобится помощь, и мы его ждём, — объясняет Бучнева. — 70-80% детей, которым сделали операцию в раннем возрасте, потом здоровы. Да, они не будут олимпийскими чемпионами, но вы их даже не заметите на улице — они также могут бегать, прыгать… Кстати, много Нобелевских лауреатов перенесли операции на сердце. Это те патологии, которые нужно исправлять. Такой кайф, когда ребёнок выздоравливает!
Важно
Врачи вместе с волонтёрами из благотворительного фонда «Буду жить» и общественной организации «Рівне право на життя» объявили о создании совместного проекта. Все деньги, которые поступят на счёт фонда, будут переданы в отделение детской кардиохирургии.
Фото: Павел Пахоменко
